hernie discale LOMBAIRe
Qu’est qu’une hernie discale lombaire ?
Une hernie discale lombaire est une maladie du disque intervertébral. Jouant le rôle d’amortisseur entre deux vertèbres, ces disques s’usent avec le temps et peuvent parfois se déformer ou sortir de leur enveloppe.
Dans quel cas opérer ?
Une intervention chirurgicale n’est souhaitable pour une sciatique par hernie discale que :
– si le traitement médical, mis en oeuvre de manière adaptée (anti-inflammatoires, antalgiques, myorelaxants, éventuellement infiltration, corset), et pendant le temps nécessaire (4 à 8 semaines) est insuffisant à soulager la douleur.
– s’il existe une situation relevant de l’urgence : déficit moteur (sciatique paralysante), douleur intolérable non soulagée par la morphine (sciatique hyperalgique), syndrome de la «queue de cheval» entraînant des troubles périnéaux, sphinctériens, en particulier urinaires. Une hernie discale découverte sur le scanner ou l’IRM, et ne donnant aucun symptôme, ne doit pas conduire à une intervention. L’élément principal conduisant à proposer une intervention, en dehors des situations d’urgence décrites ci-dessus, est l’intolérance du patient à la douleur.
EN PRATIQUE
la hernie discale lombaire en détails
Corriger la scoliose
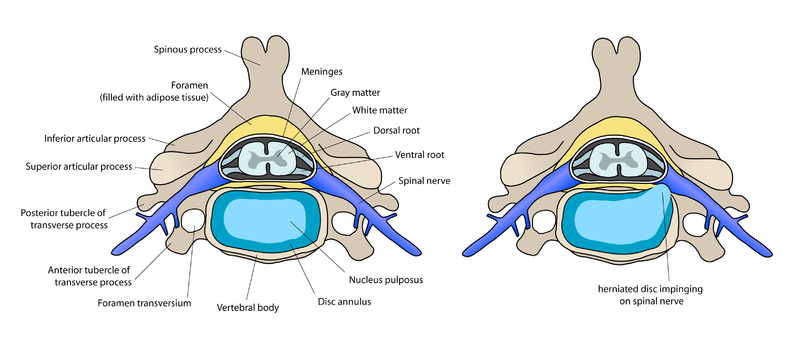
La colonne vertébrale (ou rachis) est constituée de vertèbres empilées, séparées par des risques. Au milieu du rachis passe le canal rachidien, contenant la moëlle épinière, qui se termine à hauteur de la seconde vertèbre lombaire (L2). Au-delà, le canal ne contient qu’un ensemble de fibres nerveuses, appelé «queue de cheval». Ces fibres nerveuses quittent le canal rachidien sous forme de «racines» par des ouvertures (foramen ou trous de conjugaison) situées latéralement à hauteur des disques intervertébraux.
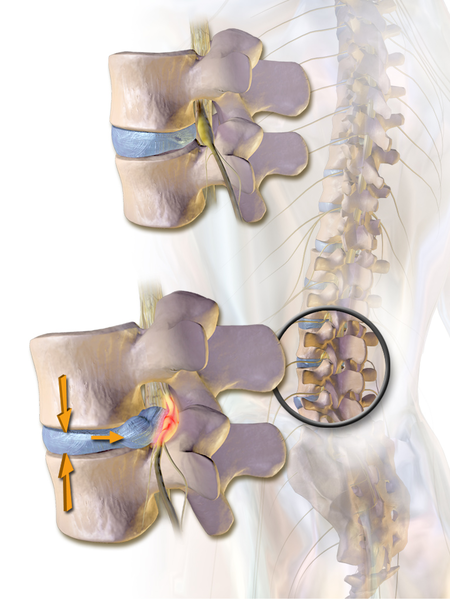
Un disque intervertébral normal est une structure aplatie unissant les 2 vertèbres et jouant un rôle d’amortisseur. Il est composé d’un noyau central (nucléus) gélatineux et d’un anneau périphérique (annulus) fibreux. La dégénérescence discale débute souvent, après une phase de déshydratation symptomatique, par des fissures, déchirures de l’anneau fibreux. Le noyau peut alors, le long de ces fissures, migrer dans l’épaisseur de l’anneau et entraîner des douleurs lombaires, aigües ou chroniques.
S’il se déplace encore plus au travers de l’anneau, le noyau peut saillir à la face postérieure du disque en formant alors une HERNIE DISCALE. Cette hernie peut, au travers d’une rupture complète de l’annulus, migrer dans le canal vertébral latéralement, ou vers le haut, ou vers le bas, et même s’exclure en sortant du disque.
Cette hernie discale peut venir comprimer, «coincer», une ou plusieurs racines nerveuses à proximité du disque. Elle est la cause des symptômes : «sciatique» lorsque la douleur siège en arrière de la cuisse, ou «cruralgie» lorsque la douleur siège en avant de la cuisse. Elle comporte de manière variable des douleurs dans le membre inférieur, des sensations de fourmillement ou de picotement (paresthésies), des sensations de perturbation de la sensibilité (dysesthésies), pouvant aller jusqu’à l’anesthésie, des troubles moteurs (perte de force musculaire ou paralysie partielle ou complète d’une partie du membre inférieur).

L'OPÉRATION
Déroulement de l’intervention
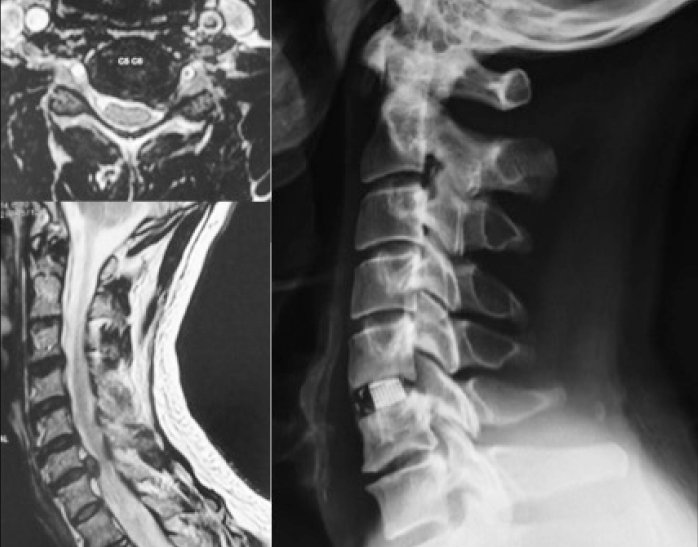
Le chirurgien accède au disque par une courte incision (3 à 4 cm), séparer latéralement la ou les racines; il supprime la hernie discale, vide le centre du disque, pour éviter un fragment libre est mobilisé et provoque une récurrence de compression. Le disque est jamais complètement retiré. La libération de la racine nécessite parfois un geste de libération complémentaire («Grignotage») si les éléments osseux contribuent à la compression de la racine. Il est parfois nécessaire, lorsque la situation de la hernie l’impose, de retirer une partie de la vertèbre (foraminotomie, arthrectomie, laminectomie) pour libérer correctement la ou les racines compressées. Une transfusion n’est généralement pas nécessaire. Les procédures chirurgicales laissent toujours des cicatrices cicatricielles, superficielles et profondes.
Quelle anesthésie ?
Toutes ces opérations se font sous anesthésie générale. L’anesthésiste vous en expliquera les modalités et les risques. Il vous proposera aussi une auto-transfusion. Ce procédé consiste à recueillir votre sang quelques semaines avant l’intervention et à vous le redonner en fonction des besoins durant l’opération.

le post operatoire
Quelle convalescence ?
Les conséquences de la procédure ne sont pas douloureuses, bien contrôlées par le traitement analgésique. La douleur sciatique disparaît après le réveil ou après quelques jours; la paralysie nécessite au moins plusieurs jours pour récupérer; Les troubles de la sensibilité nécessitent souvent plusieurs semaines pour régresser. Une guérison complète des troubles sensoriels ou moteurs est jamais certain. La remontée est possible à partir du soir ou du lendemain de l’intervention. Si un drain a été placé, il sera retiré le lendemain ou deux jours après l’intervention. Le retour à la maison est possible après 1 à 4 jours. La marche est recommandée. Évitez la voiture pendant 3 semaines. L’arrêt de travail est – selon les professions – à partir de 4 semaines à 3 mois, parfois plus. Un traitement contre la douleur et parfois contre la phlébite est prescrit.
Quelle surveillance ?
Plusieurs contrôles cliniques et radiologiques sont prévus la première année. Ensuite une consultation tous les ans ou tous les deux ans est recommandée.
Toute intervention comporte des risques, le chirurgien vous en informera lors de la consultation.
pathologies en CHIRURGIE DU rachis :
FORMULAIRE
centre de consultation
la croix du sud
52 bis chemin de Ribaute,
6° étage Ascenseur A
31130 Quint Fonsegrives